Polisomnografía: La guía completa de estudios del sueño en 2026
Todo lo que necesitas saber sobre el estudio del sueño nocturno de referencia: desde qué mide la polisomnografía hasta cómo entender tus resultados, costos y opciones de tratamiento tras el diagnóstico.
Polisomnografía (PSG) es la prueba diagnóstica estándar de oro para los trastornos del sueño, proporcionando un monitoreo integral durante la noche de la actividad cerebral, patrones de respiración, ritmo cardíaco, niveles de oxígeno y movimientos corporales. Según la Sleep Foundation, si experimentas fatiga crónica, ronquidos fuertes, pausas respiratorias observadas o somnolencia excesiva durante el día, un estudio del sueño puede revelar la causa subyacente y guiar un tratamiento efectivo. Con más de 22 millones de estadounidenses afectados por apnea del sueño según la investigación del NIH y el 80% de los casos sin diagnosticar, entender la polisomnografía es el primer paso para recuperar un sueño reparador y restaurador. Para quienes han sido diagnosticados con apnea del sueño leve a moderada, soluciones innovadoras como la ortesis intranasal Back2Sleep ofrecen una alternativa efectiva a la terapia CPAP tradicional.
Esta guía completa cubre qué sucede durante un examen de polisomnografía, quién lo necesita, cómo prepararse, qué significan los resultados, costos y cobertura de seguro, y las últimas innovaciones de 2026 en tecnología de monitoreo del sueño, incluyendo análisis impulsados por IA y opciones para el hogar.
Datos rápidos sobre la polisomnografía: Todo de un vistazo
| Pregunta clave | Respuesta |
|---|---|
| ¿Qué diagnostica la polisomnografía? | Apnea del sueño (obstructiva, central, mixta), narcolepsia, síndrome de piernas inquietas, trastorno de movimientos periódicos de las extremidades, trastorno de conducta en REM, insomnio, parasomnias y trastornos del ritmo circadiano |
| ¿Qué mide un polisomnograma? | Ondas cerebrales (EEG), movimientos oculares (EOG), actividad muscular (EMG), ritmo cardíaco (ECG), esfuerzo respiratorio, flujo de aire, saturación de oxígeno (SpO2), posición corporal y sonidos de ronquidos |
| ¿Cuánto cuesta una polisomnografía? | $500-$3,000 sin seguro; típicamente $100-$500 con seguro después del deducible; Medicare cubre el 80% del monto aprobado |
| ¿La polisomnografía está cubierta por el seguro? | Sí - la mayoría de los planes de seguro cubren PSG cuando es médicamente necesario con referencia médica; a menudo se requiere preautorización |
| ¿Cuánto dura un estudio del sueño? | Durante la noche (aproximadamente 7-9 horas de grabación); llegar 1-2 horas antes para la preparación; salir entre 7-8 AM |
| ¿Cuál es la diferencia entre PSG y HSAT? | PSG (en laboratorio) mide ondas cerebrales + parámetros completos con técnico; HSAT (en casa) mide solo respiración/oxígeno sin EEG ni supervisión |
| ¿Cuánto tiempo tarda en obtenerse los resultados de la polisomnografía? | 1-2 semanas para análisis completo e informe; cita de seguimiento programada para discutir hallazgos y tratamiento |
| ¿Es dolorosa la polisomnografía? | No - completamente no invasivo; solo implica sensores externos adheridos con pasta/cinta; sin agujas ni procedimientos internos |
Trastornos del sueño: Los números que necesitas saber
¿Qué es la Polisomnografía? Entendiendo el Estudio de Sueño Estándar de Oro
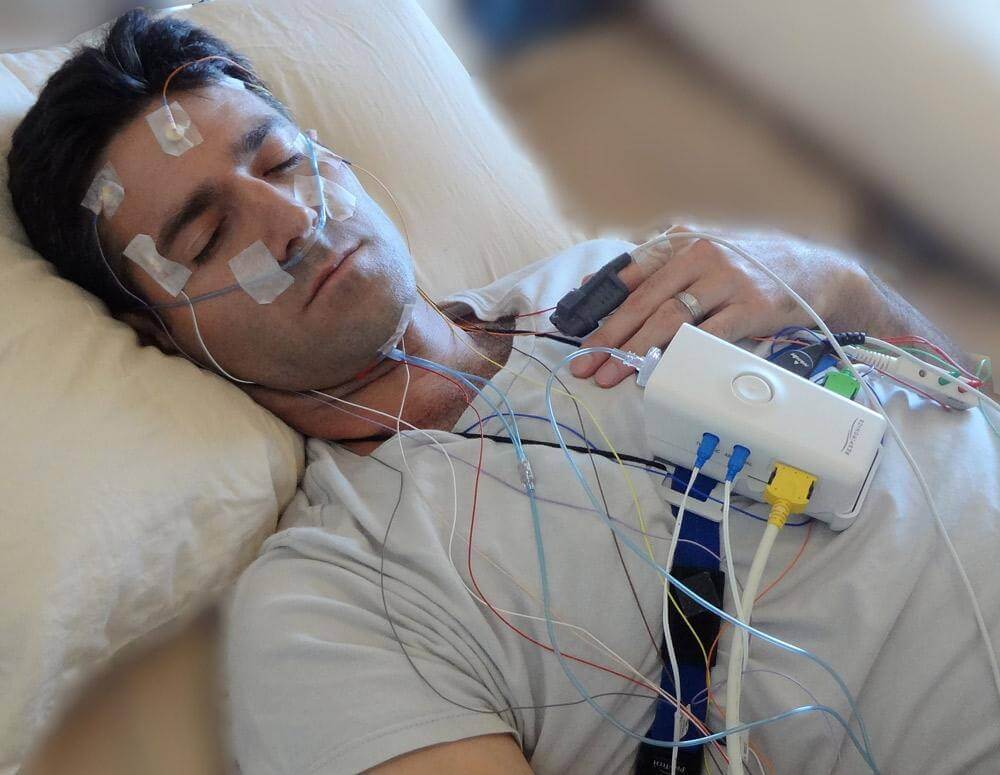
La polisomnografía, comúnmente llamada estudio del sueño o prueba PSG, es un examen integral nocturno que registra múltiples parámetros fisiológicos mientras duermes. El término proviene del griego: "poly" (muchos), "somnus" (sueño) y "graphein" (registrar). Según la Mayo Clinic, a diferencia de las herramientas de detección simples, la polisomnografía proporciona datos objetivos y cuantitativos que revelan exactamente qué sucede durante cada etapa de tu ciclo de sueño.
¿Qué Mide un Polisomnograma? Lista Completa de Parámetros
Electroencefalograma (EEG) - Ondas Cerebrales: Múltiples electrodos en el cuero cabelludo registran la actividad eléctrica cerebral, identificando las etapas del sueño (N1, N2, N3 sueño profundo, REM) y detectando microdespertares que fragmentan el sueño sin que lo notes.
Electrooculograma (EOG) - Movimientos Oculares: Sensores cerca de los ojos rastrean patrones de movimiento ocular que distinguen el sueño REM (cuando los ojos se mueven rápidamente) de las etapas no REM - esencial para diagnosticar narcolepsia y trastorno de conducta del sueño REM.
Electrocardiograma (ECG/EKG) - Ritmo Cardíaco: Electrodos en el pecho monitorean continuamente la frecuencia y el ritmo cardíaco, detectando arritmias, bradicardia (ritmo lento) o taquicardia (ritmo rápido) asociadas con eventos respiratorios.
Monitoreo Respiratorio - Patrones de Respiración: La cánula nasal y el termistor miden el flujo de aire; los cinturones torácico y abdominal detectan el esfuerzo respiratorio, distinguiendo apneas obstructivas (vía aérea bloqueada con esfuerzo) de apneas centrales (sin esfuerzo).
Electromiograma (EMG) - Actividad Muscular: Sensores en la barbilla monitorean el tono muscular (disminuye en REM), mientras que los sensores en las piernas detectan movimientos periódicos de las extremidades y episodios del síndrome de piernas inquietas.
Pulsioximetría - Saturación de Oxígeno: Sensor en la punta del dedo mide continuamente los niveles de oxígeno en sangre (SpO2), revelando desaturaciones durante las apneas - crítico para evaluar la gravedad y el riesgo cardiovascular.
Sensor de Posición - Posición Corporal: Rastrea si duermes en decúbito supino (espalda), lateral (costado) o prono (boca abajo) - muchos pacientes tienen apnea dependiente de la posición que empeora al estar boca arriba.
Grabación de Audio - Sonidos de Ronquidos: El micrófono captura la intensidad, frecuencia y correlación de los ronquidos con eventos respiratorios para caracterizar los patrones de obstrucción de las vías respiratorias superiores.
Condiciones Diagnosticadas por Polisomnografía
Trastornos del Sueño Identificados a través de PSG:
Apnea Obstructiva del Sueño (AOS): Colapso repetido de las vías respiratorias superiores que causa la cesación de la respiración - la indicación más común para estudios del sueño
Apnea Central del Sueño (CSA): El cerebro no envía señales adecuadas a los músculos respiratorios, causando pausas en la respiración sin obstrucción
Apnea del Sueño Compleja/Emergente al Tratamiento: Combinación de eventos obstructivos y centrales, que a menudo aparece durante la terapia con CPAP
Narcolepsia: Intrusión anormal del sueño REM que causa somnolencia excesiva diurna, cataplejía, parálisis del sueño y alucinaciones hipnagógicas
Síndrome de Piernas Inquietas (SPI) / PLMD: Sensaciones incómodas en las piernas que causan impulsos de movimiento y movimientos periódicos de las extremidades durante el sueño
Trastorno de Conducta del Sueño REM: Pérdida de la parálisis muscular normal del REM que causa que los pacientes actúen físicamente sus sueños
Parasomnias: Sonambulismo, terrores nocturnos, despertares confusionales, trastornos de alimentación durante el sueño
Trastornos del Ritmo Circadiano: Síndrome de fase de sueño retrasada/avanzada, trastorno por trabajo por turnos, trastorno por jet lag
Insomnio: Documentación objetiva de la latencia, eficiencia y arquitectura del sueño cuando los reportes subjetivos necesitan verificación

Polisomnografía vs Prueba de Sueño en Casa: ¿Cuál necesitas?
Comprender la diferencia entre PSG y la prueba de apnea del sueño en casa (HSAT) te ayuda a saber qué esperar y asegura que recibas la prueba adecuada para tu situación. La Academia Americana de Medicina del Sueño (AASM) proporciona directrices completas sobre cuándo es apropiada cada prueba.
| Característica | Polisomnografía (PSG) | Prueba de apnea del sueño en casa (HSAT) |
|---|---|---|
| Ubicación | Laboratorio de sueño acreditado | Tu propio hogar/cama |
| Parámetros medidos | EEG, EOG, EMG, ECG, respiración, SpO2, posición, video (10+ canales) | Respiración, SpO2, frecuencia cardíaca, posición (4-7 canales) |
| Estadificación del sueño | Sí - análisis completo de la arquitectura del sueño | No - estima el tiempo total de sueño |
| Supervisión técnica | Sí - monitoreo continuo durante la noche | No - autoadministrado |
| Costo | $1,500-$3,000 (instalación); $500-$1,500 después del seguro | $150-$500 (dispositivo); $50-$200 después del seguro |
| Tiempo de Espera | A menudo semanas a meses | Días a semanas |
| Tasa de fallo | Menos del 5% | 15-20% (desplazamiento del sensor, datos insuficientes) |
| Ideal para | Casos complejos, sospecha de trastornos no relacionados con apnea, comorbilidades | Alta probabilidad de AOS, sin comorbilidades significativas |
| Diagnósticos | Todos los trastornos del sueño | Solo apnea obstructiva del sueño |
Cuándo se requiere polisomnografía (HSAT no es apropiado):
- Sospecha de apnea central del sueño, narcolepsia, parasomnia o trastorno convulsivo
- Enfermedad cardíaca significativa, insuficiencia cardíaca o EPOC grave
- Enfermedad neuromuscular que afecta la respiración
- Antecedentes de accidente cerebrovascular con sospecha de trastorno respiratorio del sueño
- Prueba de sueño en casa fallida o inconclusa
- Necesidad de titulación de CPAP en casos complejos
- Pacientes pediátricos (niños menores de 18 años)
Innovaciones en tecnología de monitoreo del sueño 2026
La medicina del sueño ha evolucionado rápidamente con nuevas tecnologías que hacen el diagnóstico más accesible y preciso. Aquí están los últimos avances que transforman la polisomnografía:
Análisis del sueño potenciado por IA
SleepFM y modelos de IA similares ahora analizan datos de sueño con más del 90% de precisión, detectando automáticamente apneas, etapas del sueño y microdespertares - reduciendo el tiempo de análisis de horas a minutos y mejorando la consistencia.
PSG en casa basado en parches
Dispositivos como el Onera hPSG ofrecen polisomnografía completa en casa usando parches desechables - midiendo EEG, EOG, EMG y todos los parámetros tradicionales sin cables ni visitas al laboratorio de sueño.
Rastreadores de sueño portátiles
Dispositivos aprobados por la FDA como el Withings Sleep Analyzer ofrecen detección clínica de apnea mediante sensores bajo el colchón, proporcionando precisión a nivel de cribado para poblaciones en riesgo.
Integración de telemedicina
Consultas de sueño remotas con especialistas certificados se han vuelto estándar, permitiendo diagnóstico e inicio de tratamiento sin visitas presenciales - especialmente valioso para zonas rurales.

¿Qué sucede durante una polisomnografía? Guía paso a paso
Cómo prepararse para un estudio de sueño
Instrucciones previas al estudio (Críticas para resultados precisos):
- Evite la cafeína después de las 2 PM el día del estudio - no café, té, bebidas energéticas, chocolate ni refrescos
- No consumir alcohol durante 24 horas antes de la prueba - el alcohol suprime el REM y empeora la apnea
- Evite las siestas diurnas para asegurar una presión de sueño adecuada a la hora de acostarse
- Lave el cabello pero evite productos - sin aceites, geles, laca o acondicionadores que interfieran con la adhesión de los electrodos
- Retire el esmalte de uñas de al menos un dedo para la precisión del oxímetro de pulso
- Continúe con sus medicamentos habituales a menos que su médico indique lo contrario específicamente
- Traiga pijamas cómodos de dos piezas (no enterizos) para acomodar los sensores en el pecho
- Empaque artículos de aseo y su propia almohada si lo desea para mayor comodidad
El procedimiento de polisomnografía: qué esperar
Llegada por la noche
Llegue al laboratorio del sueño 1-2 horas antes de su hora habitual de dormir (normalmente 8-9 PM). Complete el papeleo y cámbiese a ropa de dormir.
Colocación de sensores
El técnico aplica electrodos en el cuero cabelludo, rostro, pecho y piernas usando pasta conductora y cinta adhesiva - toma 30-45 minutos. El proceso es indoloro.
Pruebas de calibración
Breve "biocalibración" donde sigue instrucciones (mirar a la izquierda, derecha, parpadear, contener la respiración) para verificar que todos los sensores funcionen correctamente.
Grabación nocturna
Duerma naturalmente mientras el técnico monitorea desde la habitación contigua. Puede solicitar pausas para ir al baño mediante el intercomunicador. La grabación continúa de 6 a 8 horas.
Salida matutina
Despertado alrededor de las 6 AM, se retiran los sensores y se limpia el adhesivo. La mayoría de las instalaciones cuentan con ducha. Salida entre 7 y 8 AM.
Análisis de resultados
El especialista en sueño analiza los datos durante 1-2 semanas. Se programa una cita de seguimiento para discutir los hallazgos, diagnóstico y plan de tratamiento.
La mayoría de los pacientes reportan dormir un poco menos de lo normal debido al entorno desconocido y los sensores, pero típicamente logran suficiente sueño (mínimo 4-6 horas) para fines diagnósticos. No se preocupe si no duerme perfectamente: el estudio aún puede proporcionar datos valiosos.
Comprendiendo sus resultados de polisomnografía
Métricas clave en su informe de estudio del sueño
| Métrica | Qué mide | Normal vs. Anormal |
|---|---|---|
| Índice de Apnea-Hipopnea (IAH) | Número de apneas + hipopneas por hora de sueño | Normal: <5 | OSA leve: 5-14 | Moderado: 15-29 | Severo: 30+ |
| Índice de desaturación de oxígeno (ODI) | Número de veces que SpO2 baja 3-4% por hora | Normal: <5 | ODI más alto = mayor riesgo cardiovascular |
| SpO2 mínimo | Saturación de oxígeno más baja durante el sueño | Normal: >90% | <85% preocupante | <80% severo |
| Eficiencia del sueño | Porcentaje de tiempo en la cama realmente dormido | Normal: >85% | <80% indica fragmentación del sueño |
| Latencia del sueño | Tiempo para quedarse dormido después de apagar las luces | Normal: 10-20 minutos | <8 min sugiere privación de sueño |
| Latencia REM | Tiempo hasta el primer período REM | Normal: 90-120 minutos | <15 min sugiere narcolepsia |
| Índice de despertares | Despertares breves por hora | Normal: <10/hora | Elevado indica sueño fragmentado |
| PLMI (Índice de Movimiento Periódico de Extremidades) | Movimientos de piernas por hora | Normal: <15/hora | >15 con despertares = diagnóstico de PLMD |
¿Se puede reprobar un estudio de sueño?
Una preocupación común: “¿Se puede reprobar un estudio de sueño?” La respuesta es no: no hay aprobado/reprobado. Un estudio de sueño simplemente documenta lo que sucede mientras duermes. Incluso si sientes que dormiste mal, los datos generalmente proporcionan suficiente información para el diagnóstico. El estudio puede considerarse "inconcluso" si:
- El tiempo total de sueño fue inferior a 2-4 horas (datos insuficientes)
- Los sensores se desprendieron repetidamente durante la noche
- Se produjo una falla en el equipo técnico
- Los resultados son límite y el cuadro clínico sigue sin estar claro
En estos casos, su médico puede recomendar repetir el estudio o proceder con el tratamiento basado en la evaluación clínica.

Costo de la Polisomnografía: Con y Sin Seguro
¿Cuánto Cuesta un Estudio del Sueño?
| Tipo de Estudio del Sueño | Sin Seguro | Con Seguro (típico) |
|---|---|---|
| Polisomnografía en Laboratorio (PSG) | $1,500 - $3,500 | $100 - $500 después del deducible |
| Estudio de Noche Dividida (Diagnóstico + CPAP) | $2,000 - $4,000 | $150 - $600 después del deducible |
| Estudio de Titulación de CPAP | $1,500 - $3,000 | $100 - $400 después del deducible |
| Prueba de apnea del sueño en casa (HSAT) | $150 - $500 | $0 - $150 después del deducible |
| Prueba de Latencia Múltiple del Sueño (MSLT) | $1,000 - $2,000 | $100 - $300 después del deducible |
¿La Polisomnografía Está Cubierta por el Seguro?
Sí, la mayoría de los planes de seguro cubren la polisomnografía cuando es médicamente necesaria. Los requisitos de cobertura típicamente incluyen:
Requisitos de Cobertura de Seguro:
- Referencia/prescripción médica que documente la necesidad médica
- Preautorización de la compañía de seguros (requerida por muchos planes)
- Centro de sueño acreditado que cumpla con los estándares de AASM o estatales
- Códigos de diagnóstico apropiados (ICD-10) en los formularios de reclamación
- Medicare: Cubre el 80% del monto aprobado para PSG (CPT 95810) con 20% de responsabilidad del paciente
- Medicaid: La cobertura varía según el estado - consulte su plan específico
Consejo profesional: Si el costo es una preocupación, pregunte a su médico sobre la prueba de apnea del sueño en casa primero - es significativamente más barata y a menudo suficiente para casos sencillos de OSA. La PSG en laboratorio puede seguir si los resultados en casa son inconclusos o necesita evaluación para trastornos no relacionados con apnea.
Después de la polisomnografía: opciones de tratamiento para la apnea del sueño
Si su polisomnografía confirma apnea del sueño, hay varias opciones de tratamiento disponibles según la gravedad y sus preferencias:
Terapia CPAP
Estándar de oro para OSA moderada-severa. La presión positiva continua en las vías respiratorias entregada mediante máscara mantiene las vías abiertas. Altamente efectivo pero el 40-50% de los pacientes lo abandona en el primer año por incomodidad.
Aparatos orales
Dispositivos de avance mandibular reposicionan la mandíbula hacia adelante para evitar el colapso de las vías respiratorias. Ajustados a medida por dentista. Mejor para OSA leve-moderada o pacientes intolerantes al CPAP.
Ortesis Back2Sleep
Dispositivo intranasal innovador que mantiene la permeabilidad de las vías respiratorias desde dentro. Sin máscara, sin máquina, sin ruido. 92% de efectividad para OSA leve-moderada. Funciona desde la primera noche.
Modificaciones en el Estilo de Vida
Pérdida de peso, terapia posicional, evitar el alcohol antes de dormir. La pérdida de peso del 10-15% puede reducir el AHI en un 50% en pacientes con sobrepeso. A menudo se combina con otros tratamientos.
¿Por qué elegir Back2Sleep después de la polisomnografía?
Para pacientes diagnosticados con apnea del sueño leve a moderada que tienen dificultades con el cumplimiento del CPAP, el ortosis intranasal Back2Sleep ofrece una alternativa convincente:
- Sin máscara, tubo ni máquina - libertad total durante el sueño
- Resultados inmediatos - funciona desde la primera noche sin adaptación
- 92% de satisfacción del usuario en comparación con tasas de adherencia al CPAP del 40-60%
- Fácil para viajar - sin electricidad, portátil a cualquier lugar
- Rentable - compra única frente a suministros continuos de CPAP
Preguntas frecuentes sobre la polisomnografía

Da el primer paso hacia un mejor sueño
La polisomnografía es la herramienta diagnóstica de referencia que transforma síntomas vagos como fatiga, ronquidos y mal sueño en diagnósticos concretos con tratamientos específicos. Con 936 millones de personas en todo el mundo afectadas por trastornos respiratorios del sueño y un 80% sin diagnosticar, realizarse la prueba podría ser la decisión de salud más importante que tomes.
Si tu polisomnografía confirma apnea obstructiva del sueño leve a moderada, considera la ortesis intranasal Back2Sleep como una alternativa efectiva y cómoda al CPAP - 92% de satisfacción de los usuarios y alivio inmediato desde la primera noche.
Explora nuestro blog de salud del sueño para conocer las últimas investigaciones y consejos prácticos, o contacta a nuestros especialistas para recibir orientación personalizada en tu camino hacia una mejor salud del sueño.