Polysomnografie: De complete gids voor slaaponderzoeken in 2026
Alles wat je moet weten over de gouden standaard overnachtingsslaapstudie - van wat polysomnografie meet tot het begrijpen van je resultaten, kosten en behandelingsopties na diagnose.
Polysomnografie (PSG) is de gouden standaard diagnostische test voor slaapaandoeningen, die uitgebreide nachtelijke monitoring biedt van hersenactiviteit, ademhalingspatronen, hartslag, zuurstofniveaus en lichaamsbewegingen. Volgens de Sleep Foundation, als je last hebt van chronische vermoeidheid, luid snurken, waargenomen ademhalingspauzes of overmatige slaperigheid overdag, kan een slaaponderzoek de onderliggende oorzaak onthullen en effectieve behandeling begeleiden. Met meer dan 22 miljoen Amerikanen die lijden aan slaapapneu volgens NIH-onderzoek en 80% van de gevallen die ongediagnosticeerd blijven, is begrip van polysomnografie de eerste stap naar het terugwinnen van rustgevende, herstellende slaap. Voor degenen met een milde tot matige slaapapneu bieden innovatieve oplossingen zoals de Back2Sleep intranasale orthese een effectief alternatief voor traditionele CPAP-therapie.
Deze uitgebreide gids behandelt wat er gebeurt tijdens een polysomnografie-examen, wie er een nodig heeft, hoe je je voorbereidt, wat de resultaten betekenen, kosten en verzekeringsdekking, en de nieuwste innovaties in 2026 in slaapmonitoringstechnologie inclusief AI-gestuurde analyse en thuismogelijkheden.
Polysomnografie Feiten in het Kort: Alles in één oogopslag
| Kernvraag | Antwoord |
|---|---|
| Wat diagnosticeert polysomnografie? | Slaapapneu (obstructief, centraal, gemengd), narcolepsie, rustelozebenensyndroom, periodieke ledemaatbewegingstoornis, REM-gedragsstoornis, slapeloosheid, parasomnieën en circadiane ritmestoornissen |
| Wat meet een polysomnogram? | Hersenactiviteit (EEG), oogbewegingen (EOG), spieractiviteit (EMG), hartritme (ECG), ademhalingsinspanning, luchtstroom, zuurstofsaturatie (SpO2), lichaamshouding en snurkgeluiden |
| Hoeveel kost een polysomnografie? | $500-$3.000 zonder verzekering; meestal $100-$500 met verzekering na eigen risico; Medicare dekt 80% van het goedgekeurde bedrag |
| Wordt polysomnografie gedekt door de verzekering? | Ja - de meeste verzekeringen dekken PSG wanneer medisch noodzakelijk met verwijzing van een arts; vaak is voorafgaande goedkeuring vereist |
| Hoe lang duurt een slaaponderzoek? | Overnachting (ongeveer 7-9 uur opname); 1-2 uur eerder aanwezig voor voorbereiding; vertrek rond 7-8 uur 's ochtends |
| Wat is het verschil tussen PSG en HSAT? | PSG (in-lab) meet hersengolven + uitgebreide parameters met technicus; HSAT (thuis) meet alleen ademhaling/zuurstof zonder EEG of toezicht |
| Hoe lang duurt het voordat polysomnografie-resultaten beschikbaar zijn? | 1-2 weken voor volledige analyse en rapport; vervolgafspraak gepland om bevindingen en behandeling te bespreken |
| Is polysomnografie pijnlijk? | Nee - volledig niet-invasief; alleen externe sensoren bevestigd met pasta/plakband; geen naalden of interne procedures |
Slaapstoornissen: De Cijfers die U Moet Weten
Wat is Polysomnografie? Begrip van het Gouden Standaard Slaaponderzoek
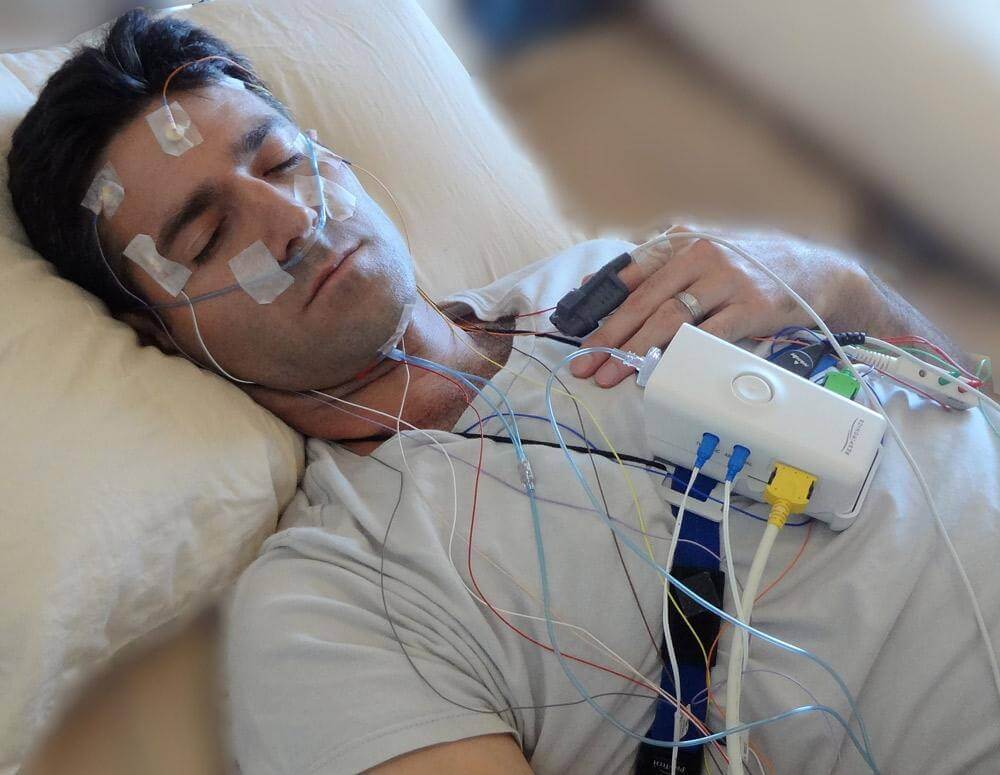
Polysomnografie, vaak een slaaponderzoek of PSG-test genoemd, is een uitgebreide nachtelijke onderzoeksmethode die meerdere fysiologische parameters registreert terwijl u slaapt. De term komt uit het Grieks: "poly" (veel), "somnus" (slaap) en "graphein" (opnemen). Volgens de Mayo Clinic biedt polysomnografie, in tegenstelling tot eenvoudige screeningsinstrumenten, objectieve, kwantitatieve gegevens die precies laten zien wat er gebeurt tijdens elke fase van uw slaapcyclus.
Wat Meet een Polysomnogram? Volledige Parameterlijst
Elektro-encefalogram (EEG) - Hersengolven: Meerdere elektroden op de hoofdhuid registreren elektrische hersenactiviteit, identificeren slaapstadia (N1, N2, N3 diepe slaap, REM) en detecteren micro-ontwakingen die de slaap fragmenteren zonder dat u het merkt.
Elektro-oculogram (EOG) - Oogbewegingen: Sensoren nabij de ogen volgen oogbewegingspatronen die REM-slaap onderscheiden (wanneer de ogen snel bewegen) van non-REM-fasen - essentieel voor het diagnosticeren van narcolepsie en REM-gedragsstoornis.
Elektrocardiogram (ECG/EKG) - Hartritme: Borstelektroden monitoren continu de hartslag en het ritme, waarbij hartritmestoornissen, bradycardie (langzame hartslag) of tachycardie (snelle hartslag) geassocieerd met ademhalingsgebeurtenissen worden gedetecteerd.
Ademhalingsmonitoring - Ademhalingspatronen: Neuskanaal en thermistor meten luchtstroom; borst- en buikbanden detecteren ademhalingsinspanning, waarmee obstructieve apneus (verstopte luchtweg met inspanning) worden onderscheiden van centrale apneus (geen inspanning).
Elektromyogram (EMG) - Spieractiviteit: Sensoren op de kin monitoren spiertonus (afname tijdens REM), terwijl sensors op de benen periodieke ledemaatbewegingen en episodes van rusteloze benen syndroom detecteren.
Pulsoximetrie - Zuurstofsaturatie: Vingertopsensor meet continu het zuurstofgehalte in het bloed (SpO2), wat desaturaties tijdens apneus onthult - cruciaal voor het beoordelen van ernst en cardiovasculair risico.
Positiesensor - Lichaamshouding: Volgt of u op uw rug (supien), zij (lateraal) of buik (prone) slaapt - veel patiënten hebben positieafhankelijke apneu die verergert op hun rug.
Audio-opname - Snurkgeluiden: Microfoon registreert snurkintensiteit, frequentie en correlatie met ademhalingsgebeurtenissen om patronen van obstructie van de bovenste luchtwegen te karakteriseren.
Aandoeningen Gediagnosticeerd Door Polysomnografie
Slaapstoornissen Geïdentificeerd Door PSG:
Obstructief Slaapapneu (OSA): Herhaalde collaps van de bovenste luchtwegen die ademhaling stopt - de meest voorkomende indicatie voor slaaponderzoeken
Centraal Slaapapneu (CSA): De hersenen sturen geen juiste signalen naar de ademhalingsspieren, wat ademhalingspauzes zonder obstructie veroorzaakt
Complexe/Behandelingsgerelateerde Slaapapneu: Combinatie van obstructieve en centrale gebeurtenissen, vaak voorkomend tijdens CPAP-therapie
Narcolepsie: Abnormale REM-slaap indringing die overmatige slaperigheid overdag, kataplexie, slaapverlamming en hypnagogische hallucinaties veroorzaakt
Rusteloze Benen Syndroom (RBS) / PLMD: Onaangename beengevoelens die bewegingsdrang veroorzaken en periodieke ledemaatbewegingen tijdens de slaap
REM Gedragsstoornis: Verlies van normale REM-spierverlamming waardoor patiënten hun dromen fysiek uitbeelden
Parasomnieën: Slaapwandelen, nachtelijke paniekaanvallen, verwarde ontwakingen, slaap eetstoornissen
Circadiane Ritmestoornissen: Vertraagd/gevorderd slaapfase syndroom, ploegendienststoornis, jetlagstoornis
Insomnia: Objectieve documentatie van inslaaptijd, efficiëntie en slaaparchitectuur wanneer subjectieve rapporten verificatie nodig hebben

Polysomnografie versus Thuis Slaaptest: Welke Heeft U Nodig?
Begrip van het verschil tussen PSG en thuis slaapapneu-testen (HSAT) helpt u te weten wat u kunt verwachten en zorgt ervoor dat u de juiste test voor uw situatie krijgt. De American Academy of Sleep Medicine (AASM) biedt uitgebreide richtlijnen over wanneer elke test geschikt is.
| Kenmerk | Polysomnografie (PSG) | Thuis slaapapneutest (HSAT) |
|---|---|---|
| Locatie | Geaccrediteerd slaaplaboratorium | Je eigen huis/bed |
| Gemeten parameters | EEG, EOG, EMG, ECG, ademhaling, SpO2, positie, video (10+ kanalen) | Ademhaling, SpO2, hartslag, positie (4-7 kanalen) |
| Slaapstadia | Ja - volledige analyse van slaaparchitectuur | Nee - schat totale slaaptijd |
| Toezicht door technicus | Ja - continue monitoring gedurende de nacht | Nee - zelf toe te dienen |
| Kosten | $1.500-$3.000 (faciliteit); $500-$1.500 na verzekering | $150-$500 (apparaat); $50-$200 na verzekering |
| Wachttijd | Vaak weken tot maanden | Dagen tot weken |
| Faalpercentage | Minder dan 5% | 15-20% (sensorverplaatsing, onvoldoende gegevens) |
| Beste voor | Complexe gevallen, vermoedelijke niet-apneu stoornissen, comorbiditeiten | Hoge kans op OSA, geen significante comorbiditeiten |
| Diagnoses | Alle slaapstoornissen | Alleen obstructieve slaapapneu |
Wanneer polysomnografie vereist is (HSAT niet geschikt):
- Vermoede centrale slaapapneu, narcolepsie, parasomnie of epileptische aandoening
- Significante hartziekte, hartfalen of ernstige COPD
- Neuromusculaire aandoening die de ademhaling beïnvloedt
- Geschiedenis van beroerte met vermoedelijke slaapgerelateerde ademhalingsstoornis
- Mislukte of inconclusieve thuis slaaptest
- Behoefte aan CPAP-titratie in complexe gevallen
- Pediatrische patiënten (kinderen onder 18)
Innovaties in slaapmonitoringstechnologie 2026
Slaapgeneeskunde is snel geëvolueerd met nieuwe technologieën die diagnose toegankelijker en nauwkeuriger maken. Hier zijn de nieuwste ontwikkelingen die polysomnografie transformeren:
AI-gestuurde slaapanalyse
SleepFM en vergelijkbare AI-modellen analyseren nu slaapdata met meer dan 90% nauwkeurigheid, detecteren automatisch apneus, slaapfasen en micro-ontwakingen - verminderen analysetijd van uren tot minuten en verbeteren de consistentie.
Patch-gebaseerde thuis PSG
Apparaten zoals Onera hPSG bieden volledige polysomnografie thuis met wegwerpbare sensorpleisters - meten EEG, EOG, EMG en alle traditionele parameters zonder draden of bezoeken aan het slaaplaboratorium.
Draagbare slaaptrackers
FDA-goedgekeurde wearables zoals Withings Sleep Analyzer bieden klinisch nauwkeurige apneu-detectie via sensoren onder het matras, met screeningsniveau nauwkeurigheid voor risicopopulaties.
Integratie van telemedicine
Consultaties op afstand voor slaap met board-gecertificeerde specialisten zijn standaard geworden, waardoor diagnose en behandeling kunnen starten zonder persoonlijke bezoeken - vooral waardevol voor landelijke gebieden.

Wat gebeurt er tijdens een polysomnografie? Stapsgewijze gids
Hoe u zich voorbereidt op een slaaponderzoek
Instructies voor de studie (Cruciaal voor nauwkeurige resultaten):
- Vermijd cafeïne na 14:00 uur op de studiedag - geen koffie, thee, energiedrankjes, chocolade of frisdrank
- Geen alcohol 24 uur voor de test - alcohol onderdrukt REM en verergert apneu
- Sla dutjes over overdag om voldoende slaapdruk bij bedtijd te garanderen
- Was je haar maar vermijd producten - geen oliën, gels, haarlak of conditioners die de hechting van elektroden verstoren
- Verwijder nagellak van minstens één vinger voor een nauwkeurige pulsoximeter
- Ga door met reguliere medicatie tenzij je arts anders aangeeft
- Breng comfortabele tweedelige pyjama's mee (geen onesies) om plaats te maken voor borstsensoren
- Pak toiletartikelen en je eigen kussen in indien gewenst voor comfort
De Polysomnografie Procedure: Wat te Verwachten
Avondarriveren
Kom 1-2 uur voor je normale bedtijd (meestal 20-21 uur) aan in het slaaplab. Vul papierwerk in en kleed je om in slaapkleding.
Sensorplaatsing
Technicus brengt elektroden aan op de hoofdhuid, het gezicht, de borst en de benen met geleidende pasta en tape - duurt 30-45 minuten. Proces is pijnloos.
Calibratietests
Korte "biocalibratie" waarbij je opdrachten volgt (kijk naar links, rechts, knipper, houd je adem in) om te controleren of alle sensoren goed werken.
Nachtelijke Opname
Slaap natuurlijk terwijl de technicus vanuit de aangrenzende kamer monitort. Kan via intercom om een toiletpauze vragen. Opname duurt 6-8 uur.
Ochtendvertrek
Wakker gemaakt rond 6 uur 's ochtends, sensoren verwijderd, lijmresten schoongemaakt. Douche beschikbaar in de meeste faciliteiten. Vertrek tussen 7-8 uur 's ochtends.
Resultaatanalyse
Slaapspecialist analyseert gegevens over 1-2 weken. Follow-up afspraak gepland om bevindingen, diagnose en behandelplan te bespreken.
De meeste patiënten geven aan iets minder dan normaal te slapen vanwege de onbekende omgeving en sensoren, maar bereiken meestal voldoende slaap (minimaal 4-6 uur) voor diagnostische doeleinden. Maak u geen zorgen als u niet perfect slaapt - de studie kan nog steeds waardevolle gegevens opleveren.
Uw polysomnografie-resultaten begrijpen
Belangrijke meetwaarden in uw slaapstudierapport
| Metrisch | Wat het meet | Normaal vs. Abnormaal |
|---|---|---|
| Apneu-Hypopneu Index (AHI) | Aantal apneus + hypopneus per uur slaap | Normaal: <5 | Milde OSA: 5-14 | Matig: 15-29 | Ernstig: 30+ |
| Zuurstofdesaturatie-index (ODI) | Aantal keren dat SpO2 3-4% daalt per uur | Normaal: <5 | Hogere ODI = groter cardiovasculair risico |
| Minimale SpO2 | Laagste zuurstofsaturatie tijdens de slaap | Normaal: >90% | <85% zorgwekkend | <80% ernstig |
| Slaapefficiëntie | Percentage van de tijd in bed daadwerkelijk slapend | Normaal: >85% | <80% duidt op slaapfragmentatie |
| Slaaplatentie | Tijd om in slaap te vallen na het uitdoen van het licht | Normaal: 10-20 minuten | <8 min wijst op slaaptekort |
| REM-latentie | Tijd tot eerste REM-periode | Normaal: 90-120 minuten | <15 min wijst op narcolepsie |
| Ontwakingsindex | Korte ontwakingen per uur | Normaal: <10/uur | Verhoogd duidt op gefragmenteerde slaap |
| PLMI (Periodieke Bewegingen van de Ledematen Index) | Bewegingen van de benen per uur | Normaal: <15/uur | >15 met ontwakingen = PLMD-diagnose |
Kun je zakken voor een slaaponderzoek?
Een veelvoorkomende vraag: "Kun je zakken voor een slaaponderzoek?" Het antwoord is nee - er is geen slagen/zakken. Een slaaponderzoek registreert simpelweg wat er gebeurt terwijl je slaapt. Zelfs als je het gevoel hebt dat je slecht hebt geslapen, biedt de data meestal genoeg informatie voor een diagnose. Het onderzoek kan als "onbeslist" worden beschouwd als:
- Totale slaaptijd was minder dan 2-4 uur (onvoldoende gegevens)
- Sensoren vielen herhaaldelijk los tijdens de nacht
- Technische apparatuurstoring opgetreden
- Resultaten zijn grensgeval en het klinische beeld blijft onduidelijk
In deze gevallen kan uw arts aanbevelen de studie te herhalen of door te gaan met behandeling op basis van klinische beoordeling.

Kosten van polysomnografie: met en zonder verzekering
Hoeveel kost een slaaponderzoek?
| Type slaaponderzoek | Zonder verzekering | Met verzekering (typisch) |
|---|---|---|
| Polysomnografie in het laboratorium (PSG) | $1,500 - $3,500 | $100 - $500 na eigen risico |
| Split-Night Studie (Diagnose + CPAP) | $2,000 - $4,000 | $150 - $600 na eigen risico |
| CPAP-titratiestudie | $1,500 - $3,000 | $100 - $400 na eigen risico |
| Thuis slaapapneutest (HSAT) | $150 - $500 | $0 - $150 na eigen risico |
| Multiple Sleep Latency Test (MSLT) | $1,000 - $2,000 | $100 - $300 na eigen risico |
Wordt Polysomnografie door de verzekering gedekt?
Ja, de meeste verzekeringsplannen dekken polysomnografie wanneer medisch noodzakelijk. Dekkingseisen omvatten doorgaans:
Vereisten voor verzekeringsdekking:
- Verwijzing/recept van arts waarin medische noodzaak wordt gedocumenteerd
- Voorafgaande toestemming van de verzekeringsmaatschappij (vereist door veel plannen)
- Geaccrediteerde slaapfaciliteit die voldoet aan AASM- of staatsnormen
- Juiste diagnosecodes (ICD-10) op declaratieformulieren
- Medicare: Vergoedt 80% van het goedgekeurde bedrag voor PSG (CPT 95810) met 20% eigen bijdrage
- Medicaid: Dekking varieert per staat - controleer uw specifieke plan
Pro tip: Als kosten een zorg zijn, vraag uw arts naar thuis slaapapneu-testen eerst - het is aanzienlijk goedkoper en vaak voldoende voor eenvoudige OSA-gevallen. In-lab PSG kan volgen als thuis testresultaten onduidelijk zijn of als u evaluatie nodig heeft voor niet-apneu aandoeningen.
Na polysomnografie: behandelingsopties voor slaapapneu
Als uw polysomnografie slaapapneu bevestigt, zijn er verschillende behandelingsopties beschikbaar afhankelijk van de ernst en uw voorkeuren:
CPAP-therapie
Gouden standaard voor matige tot ernstige OSA. Continue positieve luchtwegdruk via masker houdt luchtwegen open. Zeer effectief maar 40-50% van de patiënten stopt binnen het eerste jaar vanwege ongemak.
Orale apparaten
Mandibulaire vooruitplaatsingsapparaten plaatsen de kaak naar voren om luchtwegcollaps te voorkomen. Op maat gemaakt door tandarts. Het beste voor lichte tot matige OSA of CPAP-intolerante patiënten.
Back2Sleep Orthese
Innovatief intranasaal apparaat dat de luchtweg openhoudt van binnenuit. Geen masker, geen machine, geen geluid. 92% effectiviteit voor lichte tot matige OSA. Werkt vanaf de eerste nacht.
Leefstijlaanpassingen
Gewichtsverlies, positionele therapie, het vermijden van alcohol voor het slapengaan. Gewichtsverlies van 10-15% kan de AHI met 50% verminderen bij patiënten met overgewicht. Vaak gecombineerd met andere behandelingen.
Waarom kiezen voor Back2Sleep na polysomnografie?
Voor patiënten gediagnosticeerd met lichte tot matige slaapapneu die moeite hebben met CPAP-naleving, biedt de Back2Sleep intranasale orthese een overtuigend alternatief:
- Geen masker, slang of machine - volledige vrijheid tijdens het slapen
- Onmiddellijke resultaten - werkt vanaf de eerste nacht zonder aanpassing
- 92% gebruikerstevredenheid vergeleken met 40-60% CPAP-nalevingspercentages
- Reisvriendelijk - geen elektriciteit, overal draagbaar
- Kosteneffectief - eenmalige aankoop versus doorlopende CPAP-voorzieningen
Veelgestelde vragen over polysomnografie

Zet de eerste stap naar betere slaap
Polysomnografie is de gouden standaard diagnostische tool die vage symptomen zoals vermoeidheid, snurken en slechte slaap omzet in concrete diagnoses met gerichte behandelingen. Met 936 miljoen mensen wereldwijd die lijden aan slaapgerelateerde ademhalingsstoornissen en 80% ongediagnosticeerd, kan testen de belangrijkste gezondheidsbeslissing zijn die je neemt.
Als je polysomnografie lichte tot matige obstructieve slaapapneu bevestigt, overweeg dan de Back2Sleep intranasale orthese als een effectieve, comfortabele alternatief voor CPAP - 92% gebruikerstevredenheid en directe verlichting vanaf de eerste nacht.
Ontdek onze slaapgezondheidsblog voor het nieuwste onderzoek en praktische tips, of neem contact op met onze specialisten voor persoonlijke begeleiding op jouw slaapgezondheidsreis.